לייעוץ עם ד"ר ירון לנג וקביעת תור מלאו פרטים בטופס
מרפאה פרטית
לקביעת תורים:
054-4449050
טלפון: 04-8877121
בנין לב העסקים, רח ירושלים 23, עפולה
ניוון מרכז הרשתית הקשור לגיל (נמ”גֿ, ובאנגלית Age related Macular Degeneration, AMD), מהווה בעולם המערבי את הסיבה השכיחה ביותר לאבדן ראייה חמור באנשים מעל גיל 50 שנה. שכיחות המחלה עולה עם הגיל.
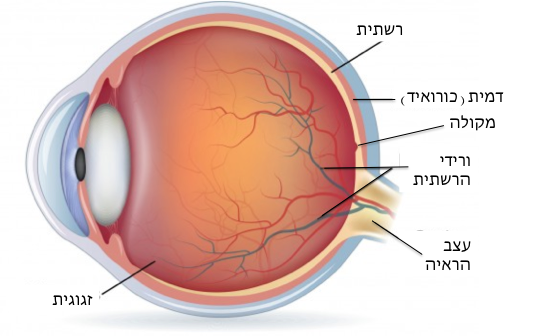
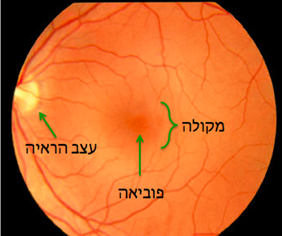
המקולה הינה האיזור במרכז הרשתית האחראי על הראייה המרכזית: היכולת לראות דברים מדוייקים הנדרשת לדוגמא בעת קריאה, נהיגה, לצורך זיהוי פנים ובכל משימה מדויקת אחרת. מרכזה של המקולה קרוי פוביאה או ‘‘הכתם הצהוב’‘ (תמונות 1 ו 2)
ישנן שתי צורות של ניוון רשתית הקשור לגיל: הצורה היבשה והצורה הרטובה. כ-10-20% מכלל הסובלים מהמחלה, לוקים בצורה הרטובה של המחלה, צורה האחראית למרבית המקרים של איבוד ראייה חמור ממחלה זו. לעיתים קיים איבוד ראייה משמעותי גם בצורה היבשה של המחלה (ניוון יבש מתקדם), אך זאת בשכיחות נמוכה יותר.
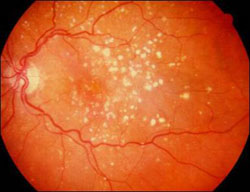
הסימן הראשון לנמ"ג מהסוג היבש הוא קיום של דרוזן (drusen), שהם נקודות צהבהבות באיזור המקולה שנראות בברור בעת בדיקת קרקעית העין ע”י רופא העיניים (תמונה מס' 3).
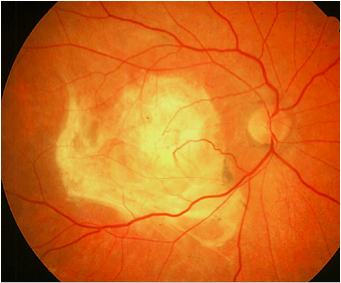
ניוון מרכז הרשתית מן הסוג ה"רטוב" מאופיין על ידי גדילת כלי דם לא תקינים מתחת לרשתית. כלי דם חדשים ובלתי תקינים אלה מקורם בשכבת הדמית (Choroid) שמצויה חיצונית לרשתית (תמונה 1). הם גדלים בצורה פראית ופורצים אל מתחת לרשתית. מכלי דם חולניים אלה דולפים נוזלים, שומנים ולעיתים גם דם. כל אלה עלולים להצטבר מתחת לרשתית ולגרום להיווצרותה של רקמת צלקת במקולה במקומה של הרקמה התקינה. צלקת זו גורמת לאבדן הראייה המרכזית בצורה בלתי- הפיכה (תמונה 4).
גורמי סיכון: גורם הסיכון העיקרי למחלה הינו הגיל. קיימים גם גורמי סיכון נוספים: עישון סיגריות, יתר לחץ דם, מחלות לב, מין נשי וסיפור משפחתי. הופעה של נמ"ג ‘‘רטוב’‘ בעין אחת מהווה סיכון להתפתחות נמ"ג "רטוב" גם בעין השנייה. דרוזן מרובים וגדולים (נמ"ג יבש בדרגה בינונית), מהווים גם הם גורם סיכון להתפתחות נמ"ג רטוב באותה עין.
תסמינים (סימפטומים): לניוון יבש קל של הרשתית, כזה שאינו פוגע בראיה בדרך כלל אין סימנים. בניוון רטוב או בניוון יבש מתקדם, תיתכן פגיעה בראייה המרכזית, המתבטאת בכתם בשדה הראייה המרכזי, או עיוות בראייה המרכזית (הקרוי מטאמורפופסיה). במקרה זה, החולים מדווחים על עיוות של קווים ישרים, כמו של דלתות או תריסים. לעיתים רואים החולים את התמונה מוקטנת, או בגודל שונה בכל עין. חולים רבים מתעלמים מסימפטומים מוקדמים אלה, היות והם סבורים כי זהו תהליך הזדקנות רגיל, או שהם מייחסים אותם להתפתחות קטרקט. מאחר וברוב המקרים הסימפטומים מתחילים רק בעין אחת, לעיתים קרובות החולה פשוט לא שם לב אליהם.
הסיכוי לשמור על ראייה טובה בחולים עם ניוון הרשתית הקשור לגיל ללא טיפול הוא נמוך: כ-50% מהחולים עם נמ"ג רטוב בשתי העיניים יגיעו למצב של עיוורון חוקי (ראיה של פחות מ 6/60) בתוך 5 שנים מפרוץ המחלה. אמנם המחלה אינה גורמת כמעט אף פעם לעיוורון מוחלט, אך היא מגבילה מאוד את החולים בתפקוד היומיומי במשימות כגון קריאה, צפייה בטלוויזיה, זיהוי פנים, התמצאות ברחוב ובמקומות בלתי מוכרים, וכו'.
אבחון: אבחון מחלה מבוסס על בדיקת קרקעית העין, על צילום עם הזרקת חומר ניגוד פלואורסציני (Fluorescein Angiography) ובדיקת OCT . בבדיקת העין ע"י רופא העיניים ניתן לחשוד בקיום כלי הדם הפתולוגיים אם מבחינים בהרמת שכבות קרקעית העין או קיום דם, נוזל, או שומנים בקרקעית מתחת לרשתית. צילום פלואורסצאין הוא צורה מיוחדת של צילום (שאיננו צילום רנטגן) אשר בו ניתן לזהות כלי דם בלתי תקינים: מזריקים צבע פלוארסצאיני לווריד, וברווחי זמן קבועים מצלמים את העין במשך כ 10 דקות לאחר ההזרקה. ביצוע צילום על ידי פלואורסצאין יכול להוכיח את נוכחותו של נמ”ג. בדיקת OCT הינה בדיקה בה מתבצעת באמצעות המכשיר סריקה של מרכז הרשתית ע"י קרן לייזר מיוחדת. הקרן עוברת את הרשתית, וההדים המוחזרים משכבות הרשתית השונות ע"י קרן הלייזר, יוצרים תמונה בה ניתן לראות את שכבות הרשתית השונות ולראות את ההשפעה של נמ"ג על מבנה הרשתית. הבדיקה משמשת ביעילות גם למעקב אחר תוצאות הטיפולים השונים. יש לציין כי בדיקה זו משמשת היום לאבחון ומעקב מגוון רחב של מחלות רשתית הפוגעות באזור המקולה.
טיפול בניוון רשתית הקשור לגיל מהסוג היבש: בניוון יבש מטרת הטיפול היא להקטין את הסיכוי למעבר לניוון רטוב. בשנים האחרונות התפרסמו תוצאות של מחקרים גדולים (מחקרי AREDS), שהוכיחו יעילות של ויטמינים ומינראלים נוגדי חימצון (אנטיאוקסידנטים) בהקטנה משמעותית (של כ 25%) של מעבר הניוון מצורתו היבשה לצורתו הרטובה, ההרסנית יותר. התרופות משווקות בארץ ע"י כמה חברות וכוללות ויטאמינים מסוג A ו- E, תרכובות כגון לוטאין, זיאקסנטין ובטא קרוטן וכן המינראלים אבץ ונחושת. התרופה נילקחת ככמוסה פעמיים ביום לפי הנחיית רופא העיניים המטפל.
טיפול בניוון רשתית רטוב: המטרה העיקרית בטיפול בניוון רשתית רטוב, היא לשמור על חדות הראייה, ולהקטין את הסיכוי לירידה נוספת בראייה לזמן ממושך ככל האפשר. בעבר, כללו הטיפולים טיפול בלייזר אל אזורי הנגע במרכז הרשתית וטיפול פוטודינאמי. בשנים האחרונות נזנחו טיפולים אלה כמעט לחלוטין והיום מקובל להזריק לעין (לזגוגית) חומרים שפועלים כנגד אותם כלי דם חדשים. אלו חומרים ביולוגיים שמיוצרים בהנדסה גנטית ושמטרתם לפעול כנוגדנים כנגד חלבון המעודד יצירת כלי דם חדשים והקרוי VEGF. לכן, שמם הכללי של חומרים אלו הינו נוגדי VEGF. בין חומרים ביולוגיים אלה, נמצאים האוסטין, הלוסנטיס, האיליאה, ולאחרונה נוספו לרשימה גם ביאויו ו- וואביזמו. התרופה האחרונה, וואביזמו, פועלת בשני מנגנונים שונים הבולמים את יצירת כלי הדם החדשים מתחת לרשתית בצורה יעילה יותר. עקב יעילותה הגבוהה, בחלק מהמטופלים בתרופה זו ניתן להגיע להגדלת המרווח בין ההזרקות עד ל 3-4 חודשים. עקב מחירן הגבוה של התרופות, חברות הביטוח וקופות החולים מחייבות להתחיל טיפול עם זריקות אוסטין, שהיא לרוב יעילה מאד. במקרה שהתגובה לתרופה זו אינה מספקת, מנסים לעבור לאיליאה או ללוסנטיס, ובהמשך גם לוואביזמו.״
דרכי מניעה: כדי למנוע ככל שניתן הופעה של נזק למרכז הרשתית, חשוב לנסות ולאתר את סימני המחלה ולהתחיל בטיפול מוקדם ככל האפשר. מטופלים מעל גיל 50 וכן מטופלים הנמצאים בקבוצות הסיכון, ובמיוחד אם קיים סיפור משפחתי או פגיעה בעין אחת, צריכים להיות במעקב תקופתי אצל רופא עיניים. מעקב עצמי באמצעות דף נייר עליו מודפסת רשת קוים ( "רשת אמסלר”, תמונה 5), יכול לעזור ולאתר מוקדם שינויים המרמזים על אפשרות של הופעת במחלה. נטילת הויטאמינים לפי AREDS, במידה ויומלצו ע"י רופא העיניים, תעזור אף היא להקטין את הסכנה להתפתחות הניוון ה"רטוב".
לייעוץ עם ד"ר ירון לנג וקביעת תור מלאו פרטים בטופס
מרפאה פרטית
לקביעת תורים:
054-4449050
טלפון: 04-8877121
בנין לב העסקים, רח ירושלים 23, עפולה